🔍 Gabapentina na hérnia lombar — quando faz sentido?
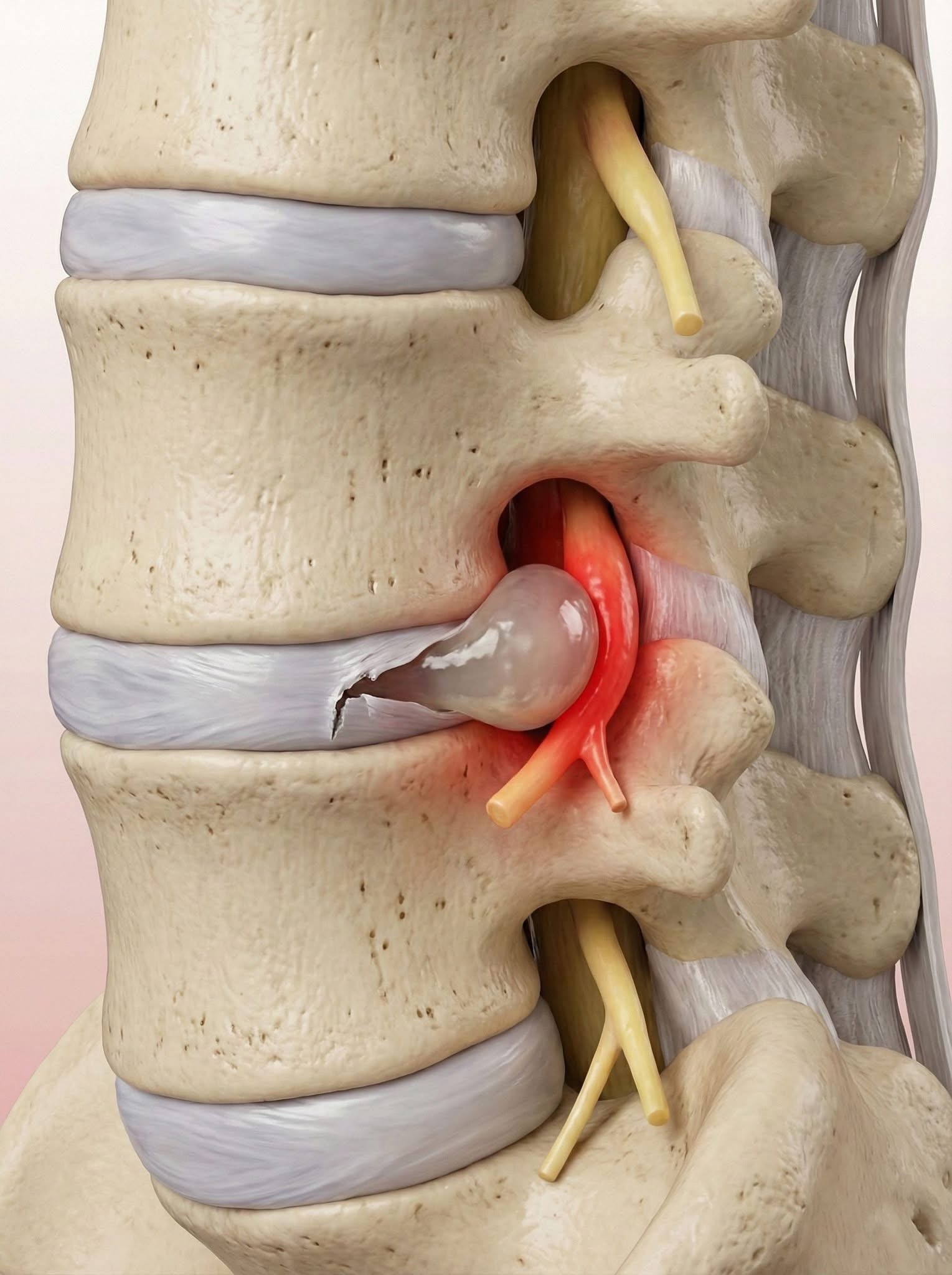
A hérnia discal lombar pode provocar dor neuropática quando comprime raízes nervosas. Nestes casos, a gabapentina pode ser uma aliada valiosa:
✅ Alivia dor irradiada (ciática), formigueiro e sensação de queimadura
✅ Modula a excitabilidade dos nervos comprimidos
✅ Reduz a libertação de neurotransmissores excitatórios
✅ Melhora o sono e a qualidade de vida
⚠️ Não trata a hérnia em si, mas reduz o sofrimento associado à compressão nervosa.
📌 Indicado em casos com componente neuropático — não em dor puramente mecânica.
🧠 Atua nos canais de cálcio voltagem-dependentes, acalmando os circuitos de dor.
A gabapentina atua no controle da dor neuropática por meio de um mecanismo indireto e ainda não totalmente compreendido, mas bastante eficaz em muitos casos. Eis como ela funciona:
---
⚙️ Mecanismo de ação na dor neuropática
• Ligação à subunidade α2δ dos canais de cálcio:
A gabapentina não se liga aos recetores GABA, apesar de ser um análogo estrutural. Em vez disso, ela se liga à subunidade α2δ dos canais de cálcio voltagem-dependentes localizados nos neurônios do sistema nervoso central.
• Redução da libertação de neurotransmissores excitatórios:
Essa ligação inibe a entrada de cálcio nos terminais nervosos, o que reduz a libertação de neurotransmissores como glutamato, noradrenalina e substância P — todos envolvidos na transmissão da dor.
• Modulação da excitabilidade neuronal:
Ao diminuir a atividade dos neurônios hiperexcitáveis, a gabapentina ajuda a “acalmar” o sistema nervoso, reduzindo os sinais erráticos de dor que caracterizam a dor neuropática.
---
🔬 Por que isso é relevante na dor neuropática?
A dor neuropática resulta de uma lesão ou disfunção nos nervos, levando a uma ativação exagerada ou desregulada dos circuitos de dor. A gabapentina atua como um “modulador” dessa hiperatividade, sem bloquear completamente os sinais, mas suavizando sua intensidade e frequência.
---
🧠 Comparação com outros analgésicos
• Não atua como anti-inflamatório ou opioide.
• Tem efeito mais gradual, sendo ideal para dor crônica persistente como:• Neuropatia diabética
• Neuralgia pós-herpética
• Dor central após AVC ou lesão medular

#Gabapentina #DorNeuropática #HérniaLombar #Ciática #EnfermagemPortugal #CuidadosIntensivos #Farmacologia #EducaçãoEmSaúde #TeraMixApp #Neurociência #DorCrónica
---
📚 Referências:
1. Buffon et al. Uso de Gabapentina para o Tratamento da Dor Neuropática: Revisão da Literatura. Arquivos Catarinenses de Medicina, 2022. 🔗 Link
2. Moura Pereira & Costa e Silva. O papel dos gabapentinóides na dor neuropática. Acta Farmacêutica Portuguesa, 2023. 🔗 Link
3. Cochrane Review. Gabapentina para dor neuropática crónica em adultos. 🔗 Link